【はじめに】
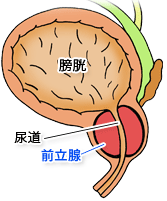
(図1)
前立腺は膀胱の出口にあり、その真ん中を尿道が貫いている(図1)。団子に串をさした状態を連想していただければよい。前立腺が肥大症や癌で腫れれば中を通っている尿道が圧迫されて排尿困難などの症状が現れる訳である。
【前立腺の働き】

(図2)
前立腺の働きには2つあり、一つは性器としての役割で、もう一つは尿器としての役割である(図2)。性器としては精液の一部を分泌し、精液の発射装置となる。ピストルの握りを想像して戴ければよい。このため、前立腺を摘除すると射精できなくなる。
これに対して尿器としての役割は、尿の通り道の一部である。しかし、尿道とは違って、この部分では尿道が前立腺に覆われているため、肥大症や癌で通過障害が生じる。このため、前立腺を摘除した方が尿の通りはよくなる。尿器としては前立腺はなくてもよい訳である。
【疫学】
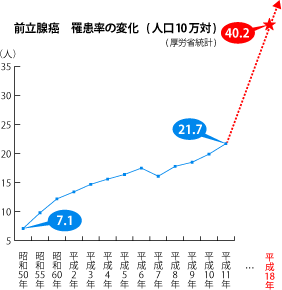
(図3)
前立腺癌は50歳前後から患者が発生し、70歳代がピークとなり、80歳代では減少に転じる。そのため、主に60歳代と70歳代が治療対象年代となる。全世界的に前立腺癌の罹患率は増加しており、10万人当り28.5人であり、全癌の中で2番目に高く、欧米などの先進国で高い傾向がある。
罹患率は、米国では人口10万人当り130人(1991)と高く、本邦では40.2人(2006)と米国に比べてかなり少ない(図3)。本邦では、前立腺癌は男性悪性腫瘍の中で、胃癌、大腸癌、肺癌に次いで4番目(2010年)に多いが、2020年には、罹患率は肺癌に次いで第2位になると予想されている。 死亡率は、米国では人口10万人当り22.8人(2008年)であり、本邦では20人(2012年)と米国にかなり接近しつつある。死亡率は肺癌、胃癌、大腸癌、肝臓癌、膵臓癌に次いで6位(2012年)である。
【リスクファクター】

(図4)
リスクファクターには、加齢、遺伝的要因、食生活の欧米化、人種による相違などが上げられる(図4)。
80歳代で前立腺癌以外で死亡した患者を解剖すると、約50%に前立腺癌が見つかるとされており、このように命を取らない癌でひっそりと存在する癌をラテント癌または潜伏癌という。しかし、潜伏癌も生検(前立腺に針を刺して組織検査をすること)をすれば、前立腺癌ありとの診断が下るわけで、この場合は無用な癌治療をすることになり、厚労省はこれを少なくしようとして、PSAスクリーニングを推奨しないとしている。
遺伝的要素があることは多数の論文で証明されている。父や兄弟の中の1人に前立腺癌がある場合には、一般人口の2倍の確率で癌が発生するとされ、2人以上になれば10倍位に確率が跳ね上がるとされている。発癌のDNAを受け継いでいるものと考えられている。
最近の食生活の欧米化は顕著になっている。動物性蛋白、動物性脂肪の多い食事や砂糖、ミルク、油脂の摂取量に比例して前立腺癌が増加することが証明されている。これらの食物を少なくし、日本古来のさっぱり系の食事を多くするよう心がけるべきであろう。
人種により前立腺癌の発生率が異なる事は以前から知られており、一番多いのが米国の黒人で、次いで欧米の白人、日本人や東洋人は低率である。比率にすれば、4:2:1になるという。しかし、最近では本邦でも食の欧米化とともに罹患率が上昇しており、そのうち欧米に追い付くのではないかと思われる。
【症状】

(図5)
初期は無症状で、血清PSA(前立腺特異抗原)が軽度上昇(4~5 ng/ml)するのみである(図5)。中期には頻尿、排尿困難、残尿感などの前立腺肥大症と同様な症状を呈する。しかし、症状が出現した症例ではある程度病期が進んでいることが多い。末期にはPSAが50 ng/mlとなり、肉眼的血尿や尿閉の症状を呈する。最終的には骨転移による頑固な骨痛を訴える。前立腺癌の骨痛は癌の中でも最も強烈なものの一つである。頑固な腰痛で接骨医に掛かっていたが良くならないので整形外科の診断を仰いだ所、前立腺癌の骨転移が見つかることはよくあることである。
【診断】

(図6)
診断の三種の神器は、PSA、直腸指診、超音波検査である(図6)。
血清PSAは非常に鋭敏な前立腺癌腫瘍マーカーで、0~4 ng/mlが正常、4~10 ng/mlがgray zone(疑わしい部分)、10 ng/ml以上が異常である(図7)。
PSAがgray zone以上であれば、確定診断のため前立腺生検が望ましい。しかし、前立腺炎や尿閉ではPSAは一過性に上昇するので、沈静化してから再度PSAを測定して判断すべきである。

(図7)
また、PSAは前立腺癌の再発予知にも非常な力を発揮する。前立腺癌がホルモン療法不応性になって、最初に上がるのがPSAである。最近、厚労省がPSAの住民検診におけるスクリーニングを推奨しないとしたが、PSAスクリーニングは明らかに前立腺癌死を減少させていると思われ、スクリーニングは継続すべきである。
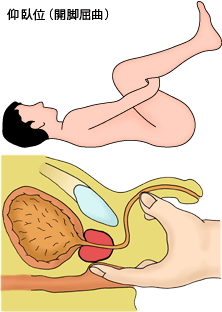
(図8)
次に重要なのが直腸指診(DRE)である(図8)。前立腺は直腸の前面にあり、肛門から指を入れると非常によく触れる。これが石様硬であれば癌、ゴム毬のように弾性硬であれば前立腺肥大症である。PSAが高く、前立腺が石様硬であれば、殆ど確実に癌である。
三番目に重要なのが経直腸的超音波検査である(図9)。これは肛門から探触子を挿入し、前立腺を映し出すもので、低エコー領域に癌が存在すると言われている。しかし最近では超音波検査の代わりに、高感度のMRIで前立腺癌を描出する手法も応用されており、MRIの方が感度が高いと言われている。
この他、骨盤内のリンパ節転移の検索には造影CTが、骨転移の検索には骨シンチグラフィが施行され、これにより病期診断が可能となる。
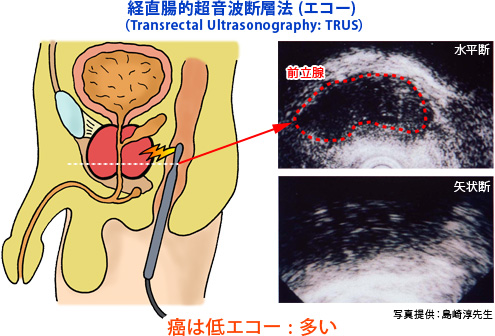
(図9)
【確定診断】
しかし、三種の神器を駆使しても、確定診断はできない。確定診断には前立腺生検(直腸から超音波探触子を挿入し、針を6~12本刺して前立腺組織を採取すること)により病理診断をしなければならない(図10)。病理組織学的には大部分が腺癌である。
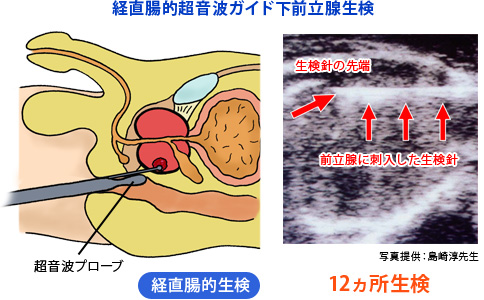
(図10)
【病期診断】
病理診断により前立腺癌が確定したら、今度は病期診断を行う。病期診断とは癌がどこまで進展しているかを画像などで判断するのである。病期診断にはABC分類とTNM分類があるが、ここではABC分類を概説する(図11)。Stage Aは偶発癌で、前立腺肥大症の手術で偶々見つかった癌であり、非常に小さい癌であることが多い。癌は取り切れていることが多いので、PSA検査で観察し、PSAが上昇してくるようであれば癌治療を行うが、治療不必要な場合が多い。Stage Bは前立腺に限局する癌で、癌が片側(右葉または左葉)に限局していればStage B1で、両葉に跨っていればStage B2である。Stage Bは前立腺被膜浸潤がない。これに対して、Stage Cは局所浸潤癌で、被膜に浸潤している。精嚢浸潤があってもStage Cであるが、精嚢浸潤があるとかなり予後は悪くなる。Stage Dは被膜を越えて骨盤内リンパ節転移や他臓器への転移があるもので、骨転移が最も多い。

(図11)

(図12)
また、病理診断にはGleason Scoreというスコアがある(図12)。これはGleasonという病理学者が、採取した病理標本とその患者の予後とを比較検討して、予後判定に使用するために開発したスコアである。顕微鏡で覗いて、一番優勢な組織パターンを1~5に分類し、次に優勢な組織パターンを同様に1~5に分類して、その合計をGleason Scoreとした。例えば最も優勢な組織パターンが2、次に優勢な組織パターンが4(図13)の場合、Gleason Scoreは2+4=6となる。Gleason Score が2~4は高分化癌、5~6は中分化癌、3+4の7は中分化癌で、4+3の7は低分化癌、8~10も低分化癌となり、高分化癌は予後が良好で15年以上生存するが、低分化癌は予後が不良で、5年前後で死亡することが多い。

(図13)
【治療】

(図14)
治療は非常に多岐にわたる。大まかには5種類あり、手術療法、放射線療法、ホルモン療法、癌化学療法、監視療法(active surveillance)である(図14)。局所浸潤癌以下であれば、根治的前立腺全摘または放射線療法が適当であり、リンパ節転移や遠隔転移の存在する進行癌ではホルモン療法または癌化学療法が適している。
近年盛んに行われているのが監視療法である。これは前立腺癌には命を取らない比較的良性な癌があり、この場合にはQOL(生活の質)保持のためにも、何も治療せず、PSA検査や前立腺生検を行いつつ慎重に経過を観察し、病期の進行をみて初めて治療に移る方法である。この監視療法に適する症例は、癌の転移がなく、Gleason Scoreが6(3+3)以下でPSA<10ng/mlの比較的大人しい癌が対象となる。Gleason Score≧7の時は監視療法の適応とはならない。
根治的前立腺全摘術(図15、16)
初期、中期の癌では最も一般的に施行されている治療法である。これまでは臍から恥骨結合までを15 cmほど切開し、前立腺を被膜ごと摘除し膀胱と尿道断端を吻合していた。いわゆる開放手術であり、保険点数(平成28年4月現在)は約41万円である。
しかし、最近では大きく皮膚切開を置くことなく、内視鏡と鉗子の穴(ポート)を開け、鉗子のみで前立腺を取りだす腹腔鏡手術(ラパロ手術)が盛んとなってきた(図17)。保険点数は約77.4万円である。また、ごく最近では、ロボット手術(ダビンチ)の機械が導入され、本邦でも既に150台以上(平成28年春現在)が稼働している。平成24年4月からは保険収載され、手術料は約95万円である。ダビンチの機械は約3億円と高価ではあるが、術者にとって手術操作が楽で出血が少なく入院期間が1週間以内なので、急速に導入が進んでおり、これからの手術療法はダビンチの時代となるであろう。
また、ダビンチは拡大して立体視ができるので、解剖が非常に手に取るように判るので、勃起神経温存による勃起能温存も容易になってきた。
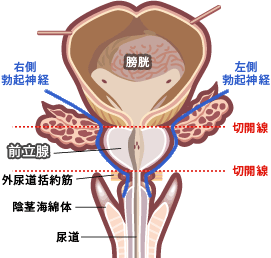
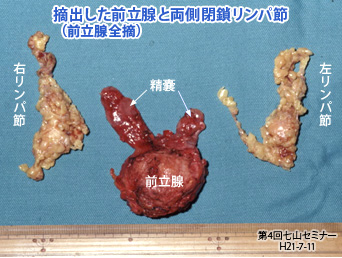
(図15)![]() (図16)
(図16)

(図17)
放射線療法

(図18)
放射線療法には外照射と内照射がある(図18、19)。
外照射とは体外から放射線を当てるもので、古典的なコバルト60によるもの(リニアック)、強度変調放射線治療(IMRT)、重粒子線、陽子線などがある。リニアックと強度変調放射線治療は保険診療であるが、重粒子線、陽子線は先端的要素が強く自費で約300万円かかる。最近では、前立腺の形をコンピューターに覚えこませて、その形の部分にのみ焦点を合わせてプログラミングするIMRTが主流になりつつある(図20、21)。70 Gy前後の高線量を照射でき、身体への負担も軽いので高齢者には適していると言えよう。
(図19)
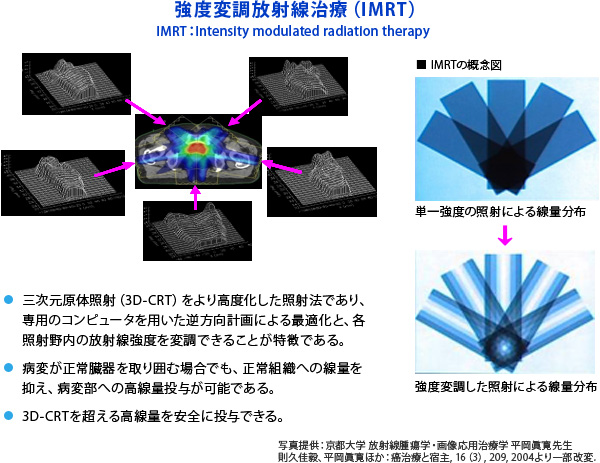
(図20)
(図21)
副作用は早期と晩期があり(表1)、早期は排尿痛、排尿困難、下痢、血尿、血便などで短期に解消するが、晩期合併症は10年前後経過してから起こり、非常に難治性である。これらには尿道狭窄、膀胱出血、直腸出血があり、二次的に直腸癌や膀胱癌ができることもある。
| 早期合併症 | 晩期合併症 ( 治療後 半年から数年後、10数年後) |
|---|---|
|
|
内照射とは体内に放射性物質を埋め込んで体内から照射するもので、密封小線源永久刺入療法(ブラーキ・セラピー)と呼ばれている(図22)。放射線科医が前立腺の形を図形化し、そこに長さ4 mmの細いヨード125(125I)の針を60~80本系統的に埋め込んで癌を退治しようという方法で、事前に入念にプログラミングされる。前立腺内部から80 Gy前後の強い放射線を出すが、膀胱や直腸にはほとんど影響を及ぼさない。初期前立腺癌や高齢者に適している。
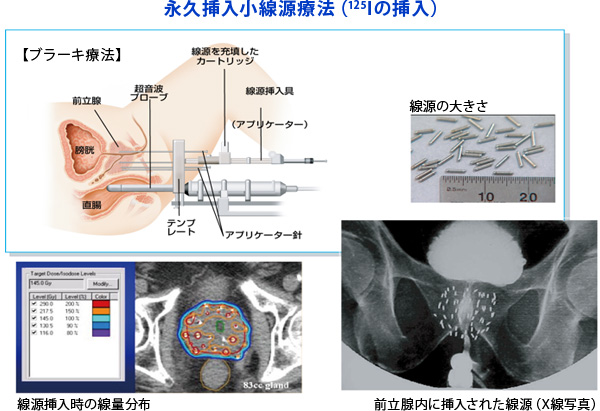
(図22)
ホルモン療法
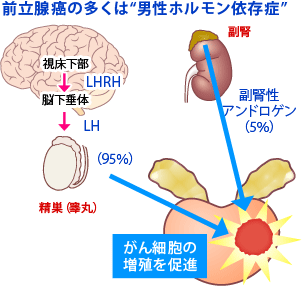
(図23)
これは50年以上前から行われている治療法でオーソドックスな治療法ではあるが、根治的療法とは言えない。前立腺癌は男性ホルモン感受性が強いため、これを遮断することにより癌を縮小または消退させる療法で、遠隔転移例や高齢者に適している(図23)。
最近では、男性ホルモンを完全にブロックするMAB療法(LH-RHアゴニスト + 抗男性ホルモン)が主流となっているが、古典的なエストロゲン剤(女性ホルモン)も未だに使用され、効果を発揮している。その他、男性ホルモンの95%を出している睾丸を両側ともに摘除する去勢術も捨てがたい。大部分の高齢者は去勢術のみで、その後通院しなくても無治療で長生きできることが多い。但し、残る5%の男性ホルモンは副腎から出ているので、これをブロックするには抗男性ホルモン剤(ビカルタミド)が必要となる。
この他、抗癌剤とエストロゲンの合剤であるエストラサイトはホルモン療法不応性になった症例にも高い効果を発揮するが、副作用が非常に強いのが難点である。
癌化学療法
上記の3療法を施行し、それでもなお癌が進展する場合、即ちホルモン療法不応性になった場合には保存的に放射線療法が行われる。これは癌を殺すのではなく、癌の進展を少しでも抑えるために行う保存的療法で、骨痛にも放射線療法はよく奏効する。
しかし、万策尽き果てた場合には癌化学療法しか残っていない。現在主流なのはタキソテールの点滴療法である(表2)。これを4週間に1回の割で継続する。比較的副作用は少ないが、それでも白血球減少、血小板減少、間質性肺炎などが見られる。1年前後はこの療法で生命を維持できることが多い。
| 適応 |
|
|---|---|
| 主な副作用 |
|
監視療法(active surveillance)
これは癌と戦わず、静かに共存しようという素晴らしい作戦であり、生活の質も保たれる。しかし、この監視療法に適した症例は余り多くはない。遠隔転移がなく、且つPSA<10ng/mlで、且つGleason Score≦6である必要がある。また、前立腺生検で癌が広範囲に広がっていても駄目である。12本の生検で癌が1本しか検出されず、Gleason Score≦6の症例が監視療法に適している。但し、慎重に観察して、もしもPSAがぐんぐん上昇したり、生検でGleason Score≧7だったり、癌が2本以上出たりすれば、前立腺全摘を考慮しなければならない。とはいうものの、2〜3年間は監視療法で生活の質も保てるので、その間、性生活を謳歌できるという素晴らしい療法であり、今後、すぐには手術や放射線照射をせず、監視療法をする症例が増えるのではないかと思われる。
【予後】
早期前立腺癌で手術療法を受けた患者の10年生存率は90%以上であり、大変良好である。しかし、Gleason Scoreが8以上で精嚢浸潤のある症例では予後は不良で、10年生存率は約10%である。一般にGleason Scoreが8以上、またはStage Dでは予後はよくない。
(2017/4/16)